Super User
Как выбрать родильный дом
18.дек.2017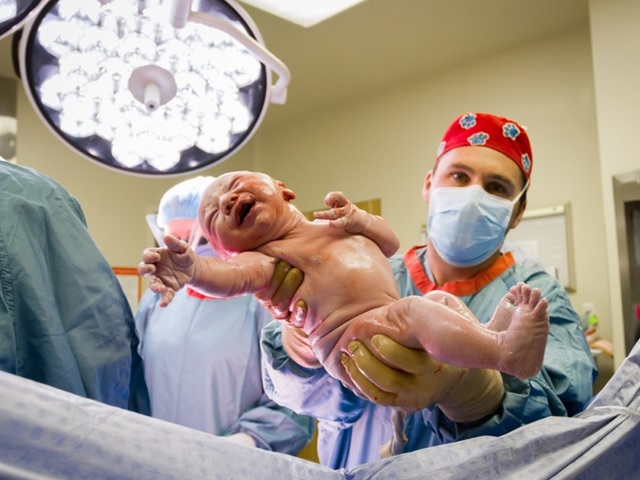
11 важных вопросов о роддоме
Большинство будущих мам готовятся к родам заранее. Конечно, одним из первых возникает вопрос «где рожать?». Чтобы определиться с выбором роддома, важно знать, какими бывают эти медицинские учреждения, чем отличаются друг от друга и как они устроены.
1. Какие бывают роддома?
Устройство роддома может значительно отличаться в зависимости от времени постройки, степени обособленности от других медицинских учреждений и наличия специализации.
Родильный дом может быть самостоятельным медицинским учреждением. В этом случае он располагается в отдельно стоящем здании (не на территории какой-либо больницы).
Другой вариант, более современный и предпочтительный, когда акушерский стационар является подразделением крупной многопрофильной больницы и расположен непосредственно на ее территории. В этом случае доктора родильного отделения тесно сотрудничают с коллегами из других отделений больницы. Специалисты – урологи, кардиологи, гематологи, окулисты, хирурги – при необходимости консультируют беременных и уже родивших женщин акушерского отделения, помогая врачам роддома в диагностике и лечении осложнений беременности и родов.
2. У меня хроническое заболевание: какой роддом выбрать?
Некоторые заболевания будущей мамы могут существенным образом менять течение беременности и родов. К ним относятся сахарный диабет, патологии сердечно-сосудистой системы, заболевания щитовидной железы, почек, некоторые неврологические болезни. Для таких случаев существуют родильные дома, в составе многопрофильных больниц, и перинатальные центры. В таких родовспомогательных учреждениях, помимо обычного штата врачей, обычно предусмотрены профильные специалисты. Помимо этого, сами акушеры-гинекологи, работающие много лет в профильных родильных домах, хорошо знакомы с особенностями течения беременности и родов у женщин с определенной патологией и при необходимости смогут оказать более квалифицированную помощь. Еще один, особый вариант специализации роддома – преждевременные роды, все преждевременные роды должны проходить в перинатальных центрах. Такой стационар отличается от других роддомов дополнительным отделением реанимации и интенсивной терапии новорожденных, оснащенный современной аппаратурой для выхаживания деток, появившихся на свет раньше срока.
3. Что такое приемный покой в роддоме?

Приемный покой – это первое отделение, в которое попадают, открывая дверь родильного дома. Здесь обязательно есть холл, в котором будущие мамы в сопровождении близких ожидают вызова к врачу. Само приемное отделение обычно состоит из трех помещений: акушерского поста, смотровой и санитарной комнаты. В первом помещении стоит стол, кушетка, весы и ростомер; здесь работает акушерка (медицинская сестра) приемного отделения. В ее обязанности входит оформление документов при приеме в роддом, измерение веса, роста, артериального давления, пульса и температуры тела будущей мамы. По завершении этих манипуляций акушерка провожает беременную в следующее помещение – смотровой кабинет, где ее встречает доктор – акушер-гинеколог.
Смотровой кабинет приемного покоя ничем не отличается от обычного гинекологического кабинета в женской консультации: кушетка, гинекологическое кресло, стетоскоп (трубочка для прослушивания сердцебиения плода), портативный УЗ-датчик и аппарат КТГ. Врач приемного покоя расспрашивает будущую маму о состоянии ее здоровья, особенностях течения беременности, о причинах обращения и самочувствии на момент поступления в роддом. Полученные данные врач заносит в историю родов – так называется медицинская карта женщины в роддоме. Затем будущей маме предлагают раздеться и прилечь на находящуюся здесь же кушетку для наружного осмотра, в процессе которого измеряются размеры живота и таза, определяется расположение малыша в полости матки, выслушивается его сердцебиение. После завершения наружного осмотра доктор проводит влагалищное исследование на гинекологическом кресле.
Следующая комната предназначена для санитарно-гигиенической подготовки к родам. Это понятие включает в себя очистительную клизму, бритье промежности и душ – процедуры, которые предлагают пройти пациенткам, поступающим непосредственно с признаками начала родов. В санитарной комнате имеется кушетка, на которой проводят обработку промежности и клизму, туалетная и душевая кабина.
4. Когда роженицу кладут в отделение патологии?

В отделение патологии беременных поступают женщины с осложнениями беременности, требующими постоянного наблюдения. К таким осложнениям относятся, например, тяжелые формы токсикоза, угроза прерывания беременности, нарушение плацентарного кровотока. В отделении будущие мамы наблюдаются и получают необходимую терапию. От обычного отделения оно отличается наличием смотрового кабинета, а также кабинетов вспомогательной диагностики – УЗИ и КТГ. Кроме того, в отделение патологии беременных госпитализируют беременных перед плановой операцией кесарева сечения и при тенденции к перенашиванию беременности.
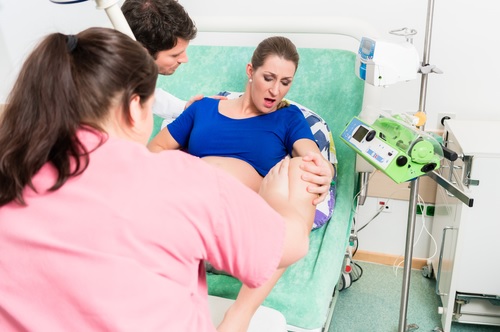
5. Как устроен родильный блок?
Акушерское отделение, или родильный блок, безусловно, самое важное отделение роддома: ведь именно здесь происходят роды. В современных родильных домах родблок может иметь два различных варианта планировки. Расскажем в отдельности о каждом из них.
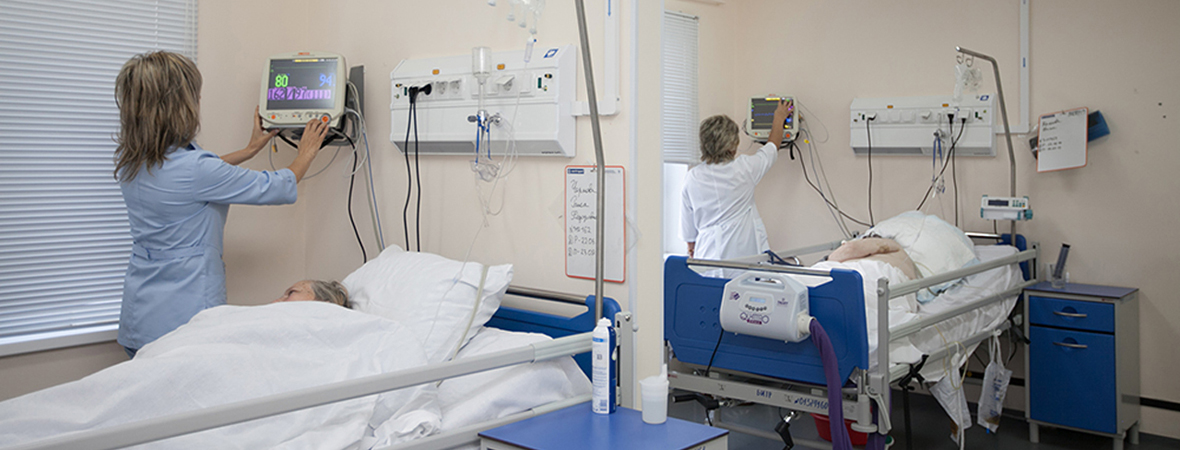
Первый более старый вариант планировки предполагает деление родблока на предродовые палаты, родильные залы и смотровые кабинеты (или малые операционные), а также детские комнаты. В этом случае палаты рассчитаны на одновременное наблюдение сразу нескольких рожениц. В предродовой палате женщины находятся большую часть процесса – до начала потуг. Здесь устанавливается несколько кушеток, аппаратура, необходимая для наблюдения за состоянием роженицы и плода (например, кардиотокографы – приборы, позволяющие регистрировать сердцебиение малыша и сократительную деятельность матки).
С началом потуг будущую маму переводят в расположенный рядом родильный зал, в котором располагается одна или даже сразу несколько кроватей Рахманова. Здесь уже принимают ребенка и послед (плаценту и плодные оболочки).
Другой современный вариант - так называемая «боксовая» планировка предполагает деление родблока на отдельные комнаты-боксы, рассчитанные на одну роженицу и полностью оснащенные всем необходимым для помощи маме и малышу на каждом этапе родов. При боксовой планировке родильного отделения все этапы родов проводятся только в одном помещении – боксе, пациентку не переводят из палаты в палату, не уносят ребенка после рождения. Именно при таком варианте планировки родблока возможно проведение партнерских родов. Бокс представляет собой одноместную палату, в которой есть обычная кровать, тумбочка, стол, стул, пеленальный столик, весы для крохи, аппарат КТГ и, конечно, специальное приспособление для родов – многофункциональная кровать. В боксе будущая мама находится все три периода родов и 2 часа интенсивного послеродового наблюдения. Осмотр родовых путей и при необходимости восстановление поврежденных тканей также проводится в боксе, здесь же происходит первичный осмотр и обработка новорожденного. Родильные боксы такого типа имеются в двух родильных стационарах ГОБУЗ МГКБСМП в родильном доме №1 и в родильном доме №3.
6. Что происходит после родов?
После завершения родов новорожденного уносят в отдельную палату для осмотра, а родильницу перемещают на каталке в малую операционную или смотровую. В смотровой расположено гинекологическое кресло, на котором доктор осматривает родовые пути и при необходимости восстанавливает поврежденные ткани. Затем родильницу вновь помещают на каталку рядом с постом акушерки для интенсивного наблюдения.
7. Как устроено послеродовое отделение?
В родильных стационарах ГОБУЗ МГКБСМП в родильном доме №1 и в родильном доме №3 практикуется совместное пребывание мамы и новорожденного, при этой форме пребывания мамы и ребенка в послеродовой палате, кроме маминой кровати, стола, стула и тумбочки предусмотрено пеленальное место для малыша и детская кроватка. Мама и новорожденный все время находятся вместе. В этом случае детская сестра и врач-неонатолог осматривают малыша в палате, при маме. Детская сестра в первые сутки учит маму ухаживать за малышом, подмывать и переодевать его. В обязанности акушерки послеродового отделения в числе прочего входит помощь в налаживании грудного вскармливания.
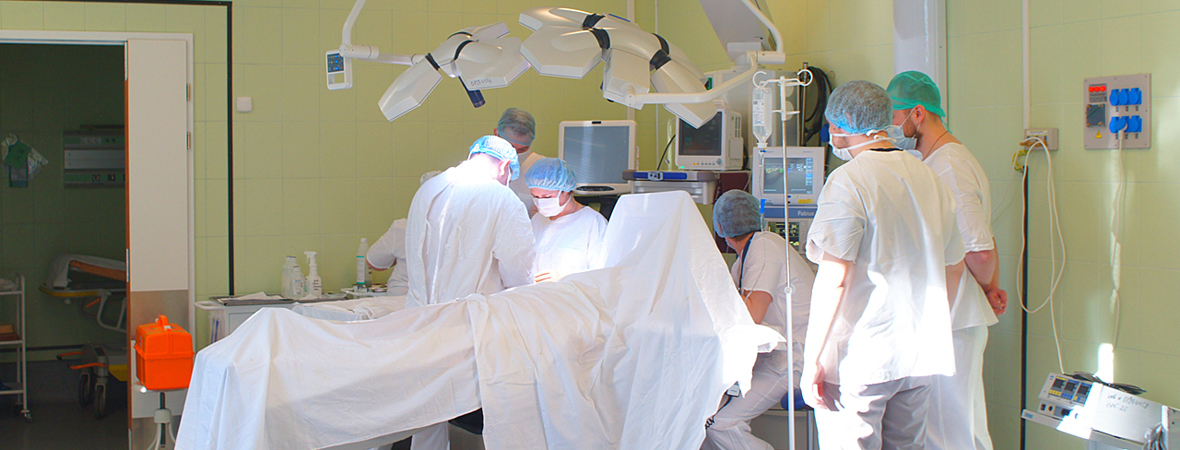
8. Что такое операционный блок и где проводят кесарево сечение?
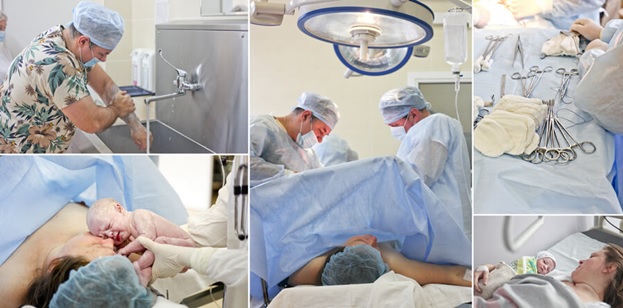
Помимо перечисленных отделений, в любом родильном доме есть операционный блок, включающий две операционные и вспомогательные помещения. Здесь делают операции кесарева сечения. Рядом с оперблоком располагается отделение интенсивной терапии, где родильницы наблюдаются в течение первых суток после операции.
В родильных стационарах ГОБУЗ МГКБСМП в родильном доме №1 и в родильном доме №3 функционирует отделение реанимации и интенсивной терапии новорожденных. Персонал этого отделения обладает всеми необходимыми знаниями, навыками и техникой для выхаживания деток, родившихся в тяжелом состоянии.
9. Можно ли выбрать роддом?
В наши дни женщина сама может выбрать роддом, в котором ей хотелось бы рожать. Современные роддома значительно отличаются друг от друга – специализацией, оснащением, условиями пребывания, уровнем комфорта и возможностью оказания дополнительных услуг. Будущая мама может остановить свой выбор на любом родильном доме своего города, основываясь на личных предпочтениях, отзывах, рекомендациях врача, ведущего беременность. Еще не так давно такой возможности не было – в течение беременности женщина могла наблюдаться только в консультации по месту прописки, из которой ее направляли на роды в районный роддом. Выбор роддома сегодня доступен для каждой будущей мамы, независимо от финансовых возможностей молодой семьи, благодаря системе обязательного медицинского страхования (ОМС).
Будущую маму примут на роды в любой государственный родильный дом, независимо от того, доставила ее туда вызванная бригада скорой помощи или привезли родственники.
10. Какие документы нужны для роддома?
Для плановой госпитализации в отделение патологии беременных («дородовое») будущей маме понадобится направление врача женской консультации, а также ее личные документы: паспорт, полис ОМС, родовой сертификат и обменная карта, Если же речь идет не о заблаговременной госпитализации, а непосредственно о появлении признаков начала родов (регулярные схватки или подтекание околоплодных вод), направление из ЖК не требуется.
11. В чем отличие платного и бесплатного пребывания в роддоме?

Родовспоможение относится к категории экстренной медицинской помощи. Это означает, что любая женщина, независимо от наличия у нее гражданства, регистрации и полиса ОМС, имеет право на оказание медицинской помощи непосредственно в процессе родов в любом государственном родильном доме. Будущие мамы, обслуживающиеся по системе ОМС, имеют возможность пользоваться медицинскими услугами роддома не только на этапе родов, но и в течение беременности (для обследования, медицинского наблюдения, лечения при развитии осложнений), а также в послеродовый период. Выходит, что медицинские услуги роддома доступны для каждой будущей мамы – для чего же создаются коммерческие услуги в сфере родовспоможения?
Одним из важнейших критериев выбора для будущих родителей является возможность индивидуального ведения родов заранее выбранным врачом. Обычно в родильном отделении трудится дежурная бригада из нескольких врачей, которые наблюдают за течением родов одновременно у всех пациенток, находящихся в родблоке. При такой системе родовспоможения не бывает одного конкретного врача, который ведет весь процесс от начала до конца, – при необходимости осмотра к женщине подходит тот доктор, который в данный момент свободен; при этом каждые 24, 12 или 8 часов в сутки (в зависимости от правил данного роддома) состав дежурной бригады меняется. Контракт дает возможность будущим родителям заранее выбрать доктора, наблюдаться у него в последние недели беременности и вызвать его в роддом, когда начнутся роды.
Еще одно отличие «контрактных родов» – условия повышенного комфорта пребывания в роддоме: полностью изолированного индивидуального родового бокса и отдельной палаты в послеродовом отделении.
Конкретный перечень дополнительных услуг, оказываемых на контрактной основе, в отдельных роддомах значительно различается. Отличия в «сервисе» платных родов зависят от технических возможностей и традиций выбранного стационара.
Профилактика инсульта
04.март.2018Инсульт – это патологическое состояние головного мозга, которое развивается в связи с внезапным нарушением кровоснабжения нервных клеток и их гибелью с появлением общемозговой или/и очаговой неврологический симптоматики, которая сохраняется более суток или вызывает смерть пациента в более короткие сроки.

Порядок записи на прием к врачу акушеру-гинекологу при оказании первичной специализированной медицинской помощи амбулаторных условиях прикрепленному населению в ЖК №2 ГОБУЗ МОКМЦ
1. Общие положения
1.1. Настоящий порядок определяет правила организации работы по предоставлению услуги «запись на прием к врачу» при оказании первичной специализированной медицинской помощи прикрепленному населению по профилю «акушерство и гинекология» в ЖК № 2.
1.2. Данный порядок не распространяется на медицинскую помощь, оказываемую в экстренной и неотложной форме, а так же при осуществлении записи на диагностические исследования и консультации специалистов.
1.3. Данный порядок разработан в соответствии с нормативными документами, действующими на территории Мурманской области, в том числе Административным регламентом Министерства здравоохранения Мурманской области от 30.10.2017 № 624
2. Порядок предоставления мест для самозаписи на прием (конкурентные слоты)
2.1. Расписание приемов врачей акушеров-гинекологов для самозаписи пациентов, а так же для записи на повторные приемы врачами-акушерами-гинекологами формируется заведующей женской консультацией № 2.
2.2 Предоставление мест для самозаписи на прием (конкурентные слоты) к врачу- акушеру-гинекологу должно составлять не менее 60 % от всех записей на каждый день врачебного приема на 1 ставку врачебной должности. Самозапись пациенток на выделенные места может осуществляться следующим образом:
2.2.1. через call-центр ГОБУЗ МОКМЦ по единому многоканальному телефону 56-70-09 (пн-пт с 09.00 до 16.30)
2.2.2. самостоятельная запись с использованием федеральной электронной регистратуры (ФЭР) через интернет-ресурсы ЕГПУ, регионального портала polarmed.ru (http://www.polarmed.ru/elektronnaya-registratura), официального сайта ГОБУЗ МОКМЦ www.mokmc.ru.
2.2.3. В исключительных случаях возможна запись на первичный прием к врачу по письменному или устному обращению в регистратуру женской консультации. Заявления в письменном виде на имя заведующей консультацией принимаются в случае наличия копии необходимых документов, подтверждающих персональную и страховую принадлежность обратившейся (копии паспорта, полиса обязательного медицинского страхования), указания контактных данных (адреса, телефона, адреса электронной почты) с указанием точного вида для обратной связи. Все заявления регистрируются в отдельном журнале, передаются на исполнение ответственному лицу за ведение расписания. Ответственное лицо осуществляет запись на прием, о чем информирует заявителя по указанному телефону или электронной почте и делает отметку в журнале об исполнении заявки.
2.3. Заведующая ЖК № 2, назначает из числа сотрудников, ответственное лицо за своевременное ведение и администрирование электронного расписания врачей в медицинской информационной системе ГОБУЗ МОКМЦ.
3. Порядок ведения расписания приемов врачей акушеров-гинекологов женской консультации № 2
3.1. Расписание приемов врачей составляется заведующей консультацией на 2 недели вперед с учетом утвержденных графиков работы сотрудников. В расписании заведующей консультацией помечаются приемы, предназначенные для самозаписи с указанием длительности приемов и их времени в объеме не менее 60 % от всех запланированных.
3.2. Назначенное ответственное лицо за своевременное ведение и администрирование электронного расписания врачей в медицинской информационной системе ГОБУЗ МОКМЦ размещает утвержденное заведующей расписание с маркировкой «internet» мест для самозаписи в модуле «Расписание» МИС Ариадна ежедневно с понедельника по пятницу в 8.00 на последующие 2 недели.
Явка пациенток на прием к врачу в данном случае должна быть осуществлена за 30 минут до начала приема для оформления медицинских документов и подтверждения личности пациентки.
3.3. При неявке на прием за 30 минут до начала приема без предварительного уведомления через call-центр администратор вправе осуществлять запись на данные места других пациентов.
3.4. При отсутствии свободных мест для самозаписи на прием, при изъявлении желания пациентки, сведения о нем (ФИО, дата рождения, контактный телефон) вносятся в лист ожидания
3.5. Запись пациентов из листа ожидания ведется ежедневно сотрудниками call-центра на освободившиеся места пациентов, снявших прием.
Приложение № 4 к приказу главного врача ГОБУЗ МОКМЦ от 07.06.2023 № 285

 Версия для слабовидящих
Версия для слабовидящих